Egyre kevesebb kórházra lesz szükség a jövőben, az intézmények specializálódnak - vallja Végh Attila egészségügyi szakember, aki ősztől a tőzsdén jegyzett svéd Capio AB-t, az egyik legnagyobb európai kórházláncot fogja irányítani elnök-vezérigazgatóként. Az angol egészségügyben válságmenedzserként megedződött és híressé vált orvos-közgazdásszal az egészségügyi válságkezelés folyamatáról, a Magyarországon is alkalmazható külföldi megoldásokról és a szakemberhiányról beszélgettünk. Az orvosok és szakdolgozók hiánya egész Európában az első számú probléma és ijesztő előrejelzések vannak arra vonatkozóan, hogy hány szakember fog hiányozni a területről a következő 10-20 évben. A technológia azonban erre is a segítségünkre lehet, a magyar egészségügynek is válaszolnia kell ezekre a kérdésekre - mondja.
Hogyan lesz egy Angliába került egészségügyi szakemberből kórházi válságmenedzser?
Amikor elhelyezkedtem egészségügyi gazdasági menedzserként a McKinsey londoni és bécsi irodájában úgy terveztem, hogy két évig maradok, sokat tanulok belőle, majd továbblépek. Ahogyan pedig az lenni szokott, az embert megkeresik a korábbi ügyfelek, így öt év után fogadtam el az első ajánlatot, ami egy, Londonban és Essexben intézményekkel rendelkező brit rendelő- és kórházlánc vezérigazgatói pozíciója volt. Két év után érkezett Cambridge-ből a lehetőség, hogy vegyem át annak a kórházcsoportnak a vezetését. Ez akkoriban azért számított óriási kihívásnak, mivel ennek az intézménynek nagyon komoly nehézségei voltak, főleg az ellátás minősége és biztonsága terén. Olyannyira súlyos volt a helyzet, hogy ideiglenesen felfüggesztették a kórház működési engedélyét. Ilyenkor az ellátás ugyan folyamatos, de hatalmas társadalmi és politikai nyomás van a vezetésen, hogy mérhetően javuljanak a mutatók szigorú határidők mentén.

Ez volt az a válságkezelés, amivel gyakorlatilag címlapokra került?
Már az intézménnyel való megismerkedésem után 4-5 héttel elindítottuk a változtatásokat. Ez azért fontos, mert nagyon nehéz a biztonság és minőség területén rövid idő alatt változásokat elérni, ennek ugyanis komoly kulturális aspektusa is van. Egy ekkora intézményben sok ezer ember dolgozik egy már évek óta megszokott módon és ezt nehéz megváltoztatni hetek, vagy akár hónapok alatt. Az intézkedéseknek köszönhetően viszont a betegbiztonság gyorsan helyreállt és végül egy év alatt visszakapta a szervezet a működési engedélyét. Ez akkoriban azért volt nagy szó, mivel általában több év szokott lenni, mire az intézmény vezetése bebizonyítja, hogy újra megérdemli a működési engedélyt.
Ennek nyomán ez a brit egészségügyben nagy jelentőségű és ismertséggel bíró üggyé vált és innentől kezdve nagyon sokan érdeklődtek a módszer iránt. Az eset mindemellett rám irányította az országos egészségügyi szaklapok figyelmét.
És ezek fényében nem lepődött meg senki, amikor Manchesterbe hívták az egyetemi kórházak vezetésére és válságkezelésre.

A 42 éves egészségügyi szakember 2001-ben szerezte orvosi diplomáját a Semmelweis Egyetemen és közben 1999 és 2001 között a Corvinus Egyetemen közgazdaságtant végzett. Ezt követően PhD fokozatot szerzett 2004-ben a Párizsi Pierre és Marie Curie Egyetemen molekuláris rákkutatás területén és 2003-2004 között az Imperial College London egyetemen egészségügyi menedzsment szakon végzett mesterképzést.
2005-ben helyezkedett el a McKinsey tanácsadócégnél, amire akkoriban is óriási lehetőségként tekintettek a pályázók. Abban az időben több ezren jelentkeztek erre a területre és 30 embert vettek fel - árulta el a szakember.
A tanácsadócégtől 2009-ben váltott és 2016-ig vezetett Angliában több egészségügyi intézménycsoportot. 2016-tól közel két éven keresztül látta el a Penta Hospitals International elnök-vezérigazgatói feladatait.
Igen, ezek után Manchesterbe, az ország egyik legismertebb klinikájára kerestek vezérigazgatót. Az intézmény jelentős szerepét jól mutatja, hogy itt hajtják végre az egyik legtöbb szív-tüdő transzplantációt, a legjobb túlélési eredményekkel. Ez egy komplex sebészeti ellátó központ, harmadik és negyedik szintű ellátóhely az országban és a manchesteri egyetem egyik legnagyobb képzőhelye. Felajánlották, hogy legyek ennek az intézménynek a vezetője, mivel az akkor több mint 7500 embert foglalkoztató és több telephellyel is rendelkező klinika éves szinten 50 millió fontos, kb 18 milliárd forintos, pénzügyi hiányt termelt és le volt maradva számos fontos objektív mutatóban, melynek következtében szintén elveszítette a működési engedélyét. Ilyen esetben nem zárják be a kórházat, azonban az egész ország erre figyel és nyomás helyeződik a kórházvezetésre, a fenntartóra, hogy gyorsan változtassanak. Az intézménynek innentől kezdve heti gyakorisággal kell beszámolnia a felügyeletnek arról, milyen intézkedéseket hoz a helyzet javítása érdekében.
Melyek voltak a működés szempontjából kulcsfontosságú mutatók és hogyan lehetett itt rövid idő alatt változást elérni?
A manchesteri egyetemi kórházakban a minőségi ellátással nem volt különösebb gond, a betegbiztonság szempontjából minden rendben volt, a költségvetési hiány és a meghatározott operatív célok nem teljesítése jelentette a gondot az intézménynek. Ezeket a mutatókat nagyon komolyan veszik Angliában, így például az elektív (tervezett) műtéti beavatkozások várakozási ideje legfeljebb 18 hét lehet, míg a sürgősségin nem várhatnak a betegek 4 óránál többet. Vagy definitív ellátásban kell részesülnie, vagy fel kell venni osztályra. A várakozási idő a betegelégedettség szempontjából is kiemelt fontosságú, ugyanis senki sem szeret várakozni órákat egy sürgősségi osztályon és nem szeretne hónapokig várni egy műtétre. Másrészt ez egy jó indikátora annak, hogy mennyire van operatívan jól megszervezve egy kórház. Annak érdekében, hogy például a sürgősségi ellátás esetén előírt 4 órát teljesíteni tudja a kórház, és teljesítse a célokat, az egész intézmény operatív folyamatát - felvétel, hazabocsátás, diagnosztika, műtétek ütemezése - át kell szervezni. Ez azért nem könnyű feladat, mert általában ezeken az osztályokon jelentős ágyhiány van, főleg azért, mert sok az idős beteg. Az operatív mutatók teljesítésének ügye szintén egy mintaeset lett a brit egészségügyben, ugyanis sikerült teljesíteni határidőre a célokat. Olyannyira, hogy az 5 milliós Manchesterben, ahol van még a két egyetemi klinikán kívül még 10 helyi kórház, a mi intézményünk teljesített a legjobban gazdaságilag és pénzügyileg két év után, ami óriási eredménynek számított. Közben az egészségbiztosítási alap folyamatosan csökkentette az intézmények költségvetését, így a többi kórház is egyre nehezebb helyzetbe került, és mivel mi időben elkezdtük az átalakítást, pár lépéssel mindenki előtt jártunk.
Hogyan zajlik egy válságkezelési folyamat? Engedne az olvasóknak egy kis rálátást?
Szerintem nagyon fontos szempont a válságkezelés során, hogy még egy 50 millió fontos hiány fennállása esetén sem szabad mindennek a pénz körül forognia.
A beteg az első. Az orvosokat és ápolókat nem az intézmény finanszírozási helyzete érdekli, hanem, hogy mi lesz a beteggel és jogosan mondják, hogy nincs elég műszer, ágy vagy szakember.
A betegellátásban lévő kollégákat az nem motiválja, hogy felfüggesztik a kórház engedélyét, ő nem fogja elveszíteni az állását, hiszen szakemberhiány van. Ráadásul az ilyen nehéz helyzetbe került kórházak esetében sokszor szinte átjáró a vezérigazgatói pozíció.
Akkor az első lépés ha jól értem, a dolgozók bevonása és érdekeltté tételük a változásban?
A válságmenedzselésnek van egy pszichológiája. Minden ilyen válságkezelésnél az első és legfontosabb lépés, hogy el kell tudni magyarázni az orvosoknak és a nővéreknek racionálisan és emocionálisan, hogy miért fontos az, hogy máshogy menjenek a dolgok. Cambridgeben például volt 98 telephelye az intézménynek és mindenhol körbementem, miután azonosítottuk, hogy hol vannak a legnagyobb problémák. Két hét alatt mind a 3500 alkalmazottal találkoztam. Egy-egy találkozóra 200-300 alkalmazottat hívtunk meg és bemutattuk bizonyítékokkal alátámasztva, hogy milyen sokrétűek a problémák. Az eseményen bárki felszólalhatott, kérdezhetett, innentől fogva az egész szervezet kezdte átérezni a helyzet komolyságát. A másik lényeges elem a terv, ami felvázolja az irányt, a kezdeti 2-3 fontos feladatot, területet, ahol változást kell elérni rövid távon. Ha ugyanis az első néhány hónap alatt nem bizonyítjuk be, hogy van eredménye a változtatásnak, akkor a hit és az energia gyorsan elpárolog. A munkatársak elveszítik a hitüket abban, hogy érdemes követni az új vezetőt. Nagyon fontos az is, hogy amikor jönnek az első eredmények, ezt elismerje az ember, és megünnepelje a csapat a kis eredményeket annak érdekében, hogy az emberek lássák, hogy érdemes változtatni.
Hogyan alakítja ki a csapatot maga körül egy ilyen folyamat során?
Rendkívül fontos szempont, hogy az osztályvezető főorvosoknak és nővéreknek szerves részének kell lenniük a csapatnak, ők viszik ugyanis a változásokat. Sok olyan változás múlik rajtuk, amit a menedzsment nem tud megvalósítani. Fontos a külső tanácsadók szerepe is. Úgy tűnhet, hogy ők jönnek aztán mennek, de néha új tudást és skillt tudnak hozni, hiszen rendelkeznek tapasztalattal ezen a téren. A válság- és a változásmenedzsment nagyjából ugyanaz, a különbség, hogy a válságmenedzsmentben kevesebb idő van az eredményekre, mert nagyobb a baj. Én inkább az evolúciós változás híve vagyok, még akkor is, ha korábban két esetben is muszáj volt válságmenedzselő vezérigazgatóként dolgozni.
A csapatok felállítása után mi a következő lépés?
Manchesterben azt az utat választottam, hogy a kórházat négy részlegre osztottam, és ezeknek az élére nem menedzsert neveztem ki, hanem egy orvost, akinek volt menedzserszemlélete, aki elismert volt a kollégái között. A feladatot úgy definiáltam, hogy nemcsak a klinikai ellátásért felel az adott vezető, hanem a gazdasági mutatókért és az ellátás minőségéért, illetve az operatív feladatokért is, és ide tartozott az emberi erőforrások menedzsmentje is. Úgy fogtam fel, hogy a négy részleg vezetője mini CEO egy 150 millió fontos szervezet élén, ezért annak érdekében, hogy ők hatékonyan tudják elvégezni ezt a munkájukat, az idejük legalább 50 százalékát erre kellett fordítaniuk. Ez nem kis kérés volt tőlük, főleg, ha valaki nagyon profi gyakorló orvos is egyben. Feladataik ellátásához kaptak egy csapatot, az IT, a HR és a pénzügy részlegről dedikált embereket. A másik feladatunk az volt, hogy a hiányosságaikat pótoljuk képzéssel, ilyen volt például a krízis kommunikáció. Egy vezetőnek néha bele kell mennie olyan szituációkba, ahol nehéz beszélgetéseket kell lefolytatni. Nyilván a felelősséget próbáltuk anyagilag is kompenzálni, komoly fizetési hozzájárulást kaptak ezért. A másik fontos feladat pedig az volt, hogy mivel idejük felét menedzsment ás vezetői feladatokkal töltötték, ezért kiestek a klinikai munkából és fel kellett venni erre az időre új kollégákat. Ez a menedzsment részről is egy komoly befektetés volt a vezetés átalakításába, de azért volt fontos, mert ahhoz, hogy a többi orvos és nővér munkáját át tudjuk alakítani, fontos, hogy egy másik, elismert klinikus szakember mondja meg, hogy mit kell tenni.
Persze a pénz is fontos, hogy a források rendelkezésre álljanak, bár ez önmagában nem elegendő. Alapvető meggyőződésem, hogy mindig mindent lehet jobban csinálni.
Kicsit leegyszerűsítve egy kórház sokban hasonlít egy gyárra, hiszen rendkívül komplex szervezet, sok ezer folyamatot kell szabályozni, szervezni.
Egy kórházban is a folyamatok menedzsmentje határozza meg, hogy milyen minőségű lesz a betegellátás, és ezeket a folyamatokat jól szervezni nem mindig könnyű.

Sok olyan megoldást említett, amit akár Magyarországon is lehetne alkalmazni, akár az adósságot újratermelő kórházaknál.
Magyarországon az utóbbi években hatalmas eredményeket értek el a hazai kollégák a kórházi ellátás minőségének és hatékonyságának javításában. Angliában is van egy pár dolog, ami jól működik az egészségügyben, és így releváns lehet Magyarországra nézve. Az egyik ilyen, hogy a szabályozás nagyon következetes. Mind az ellátás minőségét, biztonságát, annak szervezettségét és hatékonyságát, vagy a vezetés minőségét mérik rendszeresen és hitelesen, ezeket a mutatókat minden hónapban publikálják a kórházak teljesítményéről. A mutatók szofisztikáltak, ezért ha valamelyik kórház szignifikánsan eltér az átlagtól, akkor az automatikusan beindít egy folyamatot, melynek következtében feltárják az okokat. Először is megvizsgálják, hogy milyen tényezők állnak az elmaradás mögött. A problémás területeken azonnal beindul egy folyamat, a vezetést felelősségre vonják az adott területen és elvárják a megoldást, hogy a mutatókat hogyan lehet rövid és középtávon javítani. Ha javulást nem sikerül elérni, akkor általában személyi felelőssége van az igazgatóknak, és ezt a felügyeleti szerv általában gyakorolja is. Ezért a főigazgatók és a menedzsment is nagyon komolyan veszi a felügyelet munkáját és a mutatók alakulását. A másik lényeges jellemzője a brit rendszernek, hogy próbálják a minőséget is intelligensen mérni, így az infekciós rátákat, a mortalitási mutatókat, vagy az ún. nemkivánatos eseményeket. Minden kórházvezetés naprakészen tisztában van a saját számaival, illetve azzal, hogy a saját számai hogyan hasonlíthatók a többi kórház számaihoz. Ez természetszerűleg eredményez egy versenyt az intézmények között.
Ebben a tekintetben van különbség a magán és az állami kórházak között Angliában?
Egyrészt nem, másrést viszont igen.
Angliában egységes felügyelet vizsgálja az állami és a magánkórházakat is, a betegbiztonság és az ellátásbiztonság minőségét ugyanazon szempontok alapján elemzik.
Mégis van egy különbség, mégpedig az, hogy a magánkórházakban a magánbiztosító vagy a beteg, aki zsebből fizet, a betegellátás bizonyos aspektusait saját maga ítéli meg. Amikor egy beteg elmegy egy magánkórházba és fizet, akkor azzal leadja a voksát. Ebben az esetben azért nehéz mérni a betegellátás minőségét, mert a magánbeteg sem tudja, hogy mi az, ami a jó betegellátást jelenti. Sokszor a tisztaság meg a szép környezet megtévesztő lehet, és nem mindig jobbak a gyógyulási mutatók az államinál. Ez részben abból is fakad, hogy sokszor ugyanazok az orvosok dolgoznak az állami kórházakban, mint a helyi magán intézetekben, de azok általában hatékonyabban vannak szervezve. Van hogy egy megyei településen, ahol az adott állami intézménynek nincs alternatívája, mert sokat kellene utazni egy másik intézménybe, ebben a helyzetben az állami kórház gyakorlatilag monopolhelyzetben van és a beteg ki van szolgáltatva. Ezért fontos a transzparencia és az objektív teljesítménymérés mind az állami, mint a magánellátok körében. Ez mind a beteg, mind az intézmények érdekeit is védi, és elősegiti, hogy a jól teljesitő kórházakat elismerjék, és azok még jobban teljesítsenek.
És a sikersztorik után miért váltott a szigetországból a régiós érdekeltségekkel bíró Penta Csoporthoz, közelebb akart kerülni Magyarországhoz?
Két és fél évvel ezelőtt kezdtünk el beszélgetni a Pentával, és 2016 nyarán lettem a szervezet elnök-vezérigazgatója, melynek célja a legnagyobb nemzetközi kórházlánc létrehozása volt Közép- és Kelet-Európában. Első lépcsőben a már Pentához tartozó több mint 70 kórházat és rendelőintézetet kellett egy konszolidált lánccá alakítani, ugyanis ezeket addig önálló cégekként menedzselték Csehországban, Lengyelországban és Szlovákiában. Ezen kívül a láncba szervezés hatékonysagát kellett kiaknázni, illetve a további növekedés is cél volt. Az volt a célkitűzésünk, hogy bebizonyítsuk: létre lehet hozni egy olyan típusú szolgáltatást, amikor a magánkézben lévő állami finanszírozású kórházakban a beteg és a biztosító is jobban jár, mert láncként menedzselik az intézményeket. A Penta érdekeltségébe jellemzően kis és közepes méretű intézmények tartoznak, főleg járási vagy megyei kórházak. Ezek az intézmények legfeljebb 250 ezer lakost fednek le, 200-600 ággyal rendelkeznek. Ekkora intézményeknél sok esetben méretgazdaságossági kérdések is felmerültek, főleg olyan területeken, mint az általános sebészet, a szülészet-nőgyógyászat, ahol a 24 órás ügyeletet, diagnosztikát biztosítani kell és megszervezése a betegszám és a szakemberhiány miatt nehézkes. A lánc kialakításának nagy előnye, hogy a hatékonyság nagyban növelhető azzal, hogy korábban külön működtették az intézmények a teljes back office support tevékenységet, így a humánerőforrás, az informatikai, pénzügyi és gazdasági feladatok is szétaprózódtak. Ezeket a feladatokat különállóan nehéz úgy megszervezni, hogy gazdaságilag fenntartható legyen az intézmény, ezárt ezeket központosítottuk, ahol lehetett.
Vagyis a méretgazdaságosság és a kis kockázatközösség indokolja a konszolidációt és a hálózatosodást?
Igen, egész Európában azt láthatjuk az elmúlt 5-10 év folyamatai alapján, hogy előtérbe kerülnek a kórházláncok.
A 30 legnagyobb kórházlánc közül Európában a legtöbb az utóbbi 5-10 évben nőtt meg a sokszorosára pont azért, mert a kis és közepes méretű kórházak üzemeltetése a korábban vázolt tényezők miatt csak lánc formájában lehet gazdaságos.
A központilag irányított informatikai, pénzügyi részlegek, illetve a beszerzés központosítása együtt jár a méretgazdaságosságból fakadó előnyök megjelenésével. A központosításnak köszönhetően az adott lánc fenntarthatóvá válik, így több forrást lehet visszaforgatni a minőségi ellátásra.
Ebben a folyamatban a beszerzés kulcsfontosságú. A Pentánál ezt központosítottuk, ami óriási feladat volt majdnem 40 kórház és ugyanennyi rendelőintézet esetén. A beszerzés központosításának azonban van egy nehézsége, hogy ha például ugyanazt a csípőprotézist szeretnénk használni Lengyelországban, Csehországban, valamint Szlovákiában, azt nem olyan egyszerű megvalósítani, mert a kollégák sokszor más eszközöket tanultak meg használni a különböző országokban. Közben viszont tény, hogy minél több protézist rendelünk, annál olcsóbb a darabár. De ehhez meg kell tudni egyezni a kollégákkal, hogy ugyanazt a protézist akarják beépíteni. A második fontos feladat a beszerzéseknél, hogy a legjobb ár kiharcolása érdekében a csoport megpróbált nemzetközi szinten tárgyalni, nemcsak a gyártók helyi beszállítóival. Ezen tényezők hatására bizonyos termékeket fele áron tudtunk beszerezni, mint egyes állami kórházak. Ez egy hatalmas hatékonyságbeli előnyt jelentett. Az így megspórolt pénzek utána megint befektethetők például az informatikai rendszerek kialakításába, vagy műszerek vásárlásába, vagy felújításba, akár fizetésemelésre.
Hogyan működött a Penta kórházak finanszírozása?
A Penta kórházai nagyrészt nem a magánbetegeket látják el, hanem 85-90 százalékban az állami betegeket. Ennek azért van jelentősége, mert ez egyrészt egyenlő lehetőséget biztosít, másrészt ezáltal több millió beteget tudtunk ellátni. Erre nem volna lehetőség, ha kizárólag a fizetőképes magánbetegeket próbálná meg ellátni.
Magyarországon is voltak, vannak terjeszkedési tervei a Pentának?
Jelenleg a Penta Kórházcsoport három kelet- és közép-európai országban van jelen, Cseh-, Lengyelországban és Szlovákiában. Ezekben az országokban is még nagyon sok a teendő és növekedési lehetőség, ezért ezekre az országokra koncentrál a Csoport. Ezenkívül Magyarországon a legtöbb kórházi magánellátónak nincs OEP-es vagyis társadalombiztosítási szerződése, igy a legtöbb magánkórházban csak a magánbetegek részesülhetnek ellátásban, ami eltér a Penta jelenlegi modelljétől.
Maradva a kelet-közép-európai régiónál. A magyar egészségügyi ellátórendszerben a legégetőbb probléma a szakemberhiány. Mit tapasztalt a régiós érdekeltségű Pentánál?
Egész Európában ez az első számú probléma az egészségügyben. A Pentánál vannak olyan kórházak, ahol egy teljes generáció, a 35-45 év közöttiek hiányoznak a szakmából.
Ennek részben az az oka, hogy a kis és közepes méretű kórházak nem vonzóak országon belül. Az ambiciózusabb munkavállalók pedig vagy nagy centrumokba mennek dolgozni, vagy elmennek külföldre, de vannak olyanok is, akik elhagyták a szakmát. A külföldi munkavállalást értelemszerűen a vonzó nyugat-európai fizetések indokolták. Mára a munkaerőhiány lett a legnagyobb probléma, amivel a magánellátók is küzdenek mind Nyugat, mind Kelet-Európában. Vannak azért jó hírek is. Az első, hogy a régió erőteljes gazdasági növekedésének az eredménye kezd begyűrűzni az egészségügy területére és fokozatosan emelkednek a fizetések. Ugyan még mindig számottevő a különbség a fizetésekben, de
egyre inkább meg tudjuk szólítani a Nyugat-Európában dolgozó kollégákat versenyképes fizetéssel. Én ezt 'mama, I'm coming home' szindrómának hívom.
A fizetés mellett ugyanis ebben a döntésben és folyamatban több, sokszor érzelmi tényező is szerepet játszik.
Hosszabb távon hogyan lehet kezelni az európai munkaerőhiányt?
Arra kell törekedni, hogy az orvos orvosi munkát, a nővér pedig nővéri munkát végezzen valóban. Köztudott, hogy a munkához, amit az orvosok végeznek, 30-40 százalékhoz nem kell orvosi diploma, és ugyanez igaz nagyjából a nővérekre is. Ha a kórház hajlandó befektetni több adminisztrátorba vagy éppen fejlettebb informatikai rendszerbe, amelyek megkönnyítik ezeknek a feladatoknak az elvégzését, akkor lehet tehermentesíteni a magasabb képzettségűeket. Emellett megoldás lehet a vonzó, a hatékonyságot ösztönző mozgóbér alkalmazása. Ha egy osztály 280 helyett 300 műtétet csinál meg ugyanannyi orvossal, nővérrel, akkor a pluszműtétekből befolyó összeg visszaforgatható mozgóbér formájában. Ennek a mozgóbérnek köszönhetően adott esetben meg tudjuk tartani a kollégákat, akik esetleg azon gondolkodnának, hogy például átmennek a szlovák-osztrák határon.
Az egyik trend tehát a munkafolyamatok menedzselése, és a háttérrendszerek fejlesztése. De mik azok a trendek, amelyek meghatározzák majd a gyógyítás jövőjét?
Az egynapos sebészet további terjedése mindenképpen ilyen. A Capio lánc egyes franciaországi kórházaiban a csípő- és térdprotézisek több mint 75 százalékát már egynapos sebészet formájában oldják meg. Nyilván ez komoly kihívás operatív menedzsment szempontjából, hogy mindent úgy csináljanak, hogy a beteg biztonságban elengedhető legyen a műtétet követő napon. De ez a trend egyértelmű, és valószínű, hogy egyre inkább folytatódik, hogy a komplexebb intervenciókat is próbálják egynapos sebészet formájában megvalósítani. Ilyen lehet a kórház folyosójának kialakítása, hogy a műtét után a beteg kényelmesen tudjon például gyalogolni, vagy hogy nincs tévé a szobában annak érdekében, hogy a beteget mozgásra ösztönözzék. Nem az ágyba kapja az ebédjét, hanem ki kell mennie a közösségi részbe. És akkor még nem beszéltem arról, hogy milyen vizsgálatokat kell elvégezni ahhoz, hogy a beteg, az orvos és a nővér is kész legyen az aznap reggeli betegfogadásra, milyen előkészületek kellenek, hogy a beteg másnap haza tudjon menni.
Várhatóan egyre kevesebb kórházra lesz szükség, ez egy visszafordíthatatlan trend. A gyógyítás ugyanis specializálódik és ahhoz, hogy a kórházak egyre nagyobb minőségben tudják ellátni feladataikat, specializálódnak.
Ehhez viszont méretre és koncentrációra van szükség. Ez minden országban trend, azonban tudjuk, hogy lassan működnek az osztály-, illetve kórházbezárások. Kórházat általában nem kell bezárni, hanem a profilját kell átalakítani, esetleg alacsonyabb komplexitású ellátóhelyekké. Lengyelországban, Szlovákiában, de még Magyarországon is a számok azt mutatják, hogy még mindig nagy lehetőségek lennének abban, hogy kisebb számú, nagyobb, komplexebb, specializáltabb kórházak jöjjenek létre. Cserébe a betegnek ilyen műtétek esetében utaznia kellene egy kicsit többet, de összességében ez még mindig a beteg érdekét szolgálná a biztonságosabb és jobb minőségű ellátás miatt.

A következő nagy trend a technológia. És itt nemcsak a robotokra gondolok, hanem a széles értelemben vett technológiai újításokra, például a távolból gyógyításra. Angliában több olyan rendszer működik, amikor a betegek az orvosukkal online kommunikálnak, de nemcsak az orvosuk, hanem egy mesterséges intelligencia által támogatott applikáció is segít nekik. Ez azt jelenti a gyakorlatban, hogy a beteg egy honlapon beírja, hogy mi a problémája, a mesterséges intelligencia általi irányított algoritmusok beszélgetnek a beteggel, amelyeknek a pontossága és hatékonysága már néha olyan, mintha egy nővér vagy egy orvos csinálná. Ezek a technológiai megoldások már léteznek, több millió ember használja globális szinten. A technológiai trend része, hogy egyre több eszköz képes monitorozni az életfunkciókat és ezek az eszközök a mesterséges intelligencia által generált algoritmus alapján képesek előre jelezni, ha valakinél infarktus várható. Ilyenkor 1-2 perc vagy óra is sokat számít, megelőzhető a nagyobb eszkaláció.
Sok tesztelés folyik az ügyben is, hogy bizonyos röntgen- és CT-képeket mesterséges intelligencia is tud olvasni, nem gondolom, hogy ez helyettesíteni fogja a radiológusokat, ők inkább a komplexebb dolgokban, a beteggel való kommunikációban lesznek fontosak. Most már vannak dermatológiai applikációk is, amelyek képesek arra, hogy gyorsabban olvasnak, akkurátusabban tudnak diagnosztizálni bizonyos bőrelváltozásokat. Ezt óvatosan mondom, mert ezek még tesztelés alatt vannak. Ezek a technológiák egyre biztonságosabban lesznek felhasználhatók, és begyűrűznek az egészségügybe is. Ezek azért is jelentősek, mert az egészségügy költségei sokkal gyorsabban növekednek, mint a GDP, viszont az ilyen technológiai újítások segíthetnek csökkenteni a rendszerre nehezedő nyomást. Muszáj lesz olyan hatékonysági eszközöket behozni az egészségügybe, amelyek által több egészségügyi szolgáltatást kisebb költséggel fogunk megkapni.
A technológia döntő ilyen szempontból. Ijesztő számok és előrejelzések vannak arra vonatkozóan, hogy hány orvos és nővér fog hiányozni Európából a következő 10-20 évben, és ez alól Kelet-Európa sem vonhatja ki magát.
Magyarországon is látványosan eltolódott az orvosok korfája és a nővérek esetében is egyre inkább megfigyelhető ez a trend. Emiatt elkerülhetetlen lesz, hogy a magyar egészségügy is válaszoljon ezekre a kérdésekre.

Miben különbözik a Pentától az új munkahelye, a Capio, ahol szintén elnök-vezérigazgató lesz idén ősztől?
Ősztől ez egyik legnagyobb, vezető páneurópai kórházláncot, a Capio Részvénytársaságot fogom vezetni, mint elnök-vezérigazgató. A stockholmi nasdaq-on jegyzett szervezet, és 260 kórház, rendelőintézet és háziorvosi praxis tartozik ide öt országban: Svédország, Dánia, Norvégia, Franciaország és Németország. Ez egy nagyon érdekes és szép kihívás lesz.
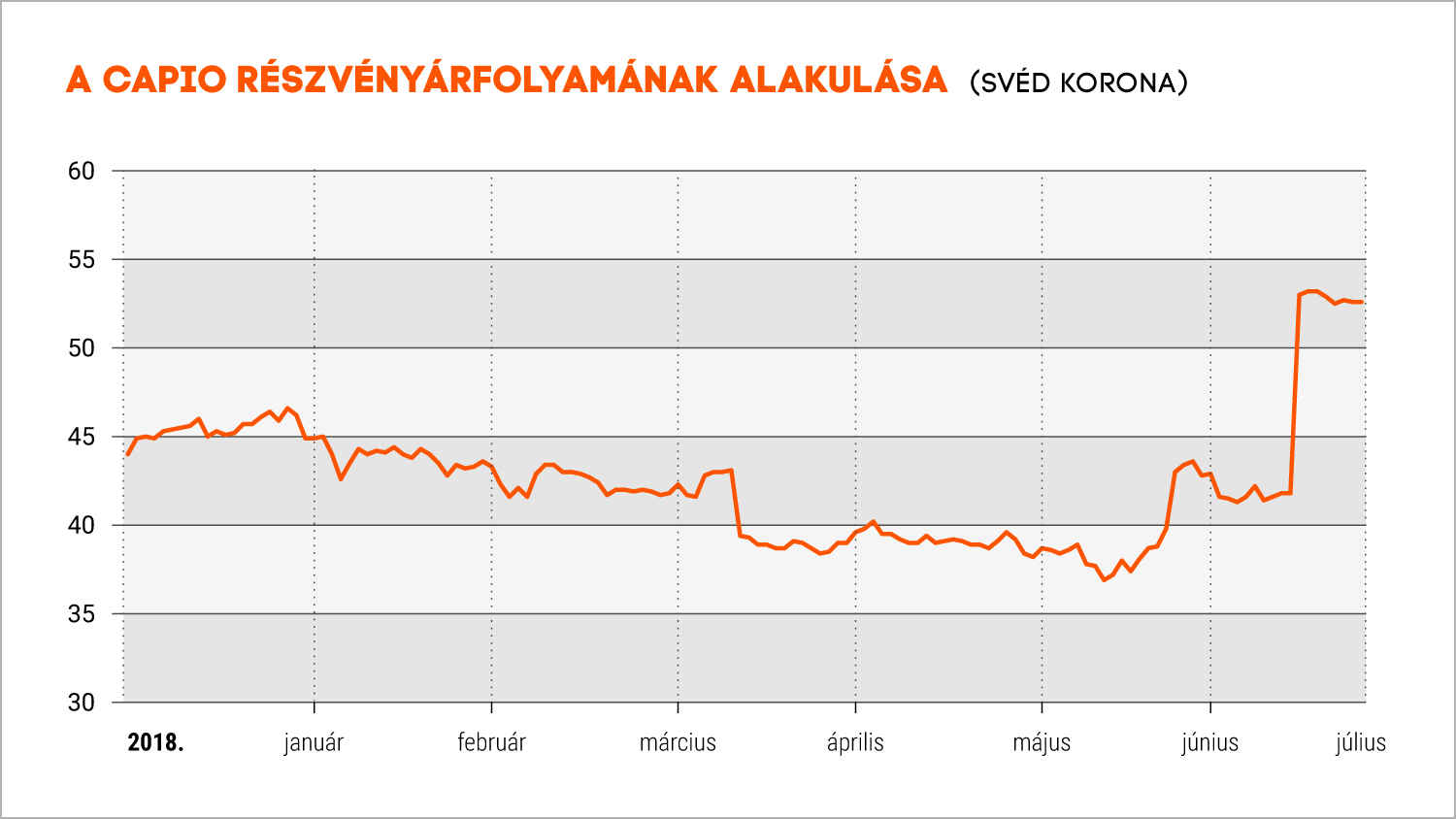
Mindenesetre a kinevezésének bejelentését követő napokban magabiztosan emelkedett a tőzsdén jegyzett Capio árfolyama.
Azt mondhatjuk, hogy a befektetők kedvezően fogadták, hogy egy egészségügyi háttérrel rendelkező szakember érkezik vezetőnek.
Mozgalmas időszak a Capio-nál. Az elmúlt napokban (pár héttel az interjú elkészítése után - a szerk.) az 54 svéd koronás szintet is megközelítette a tőzsdén jegyzett Capio árfolyama, ami közel kétéves csúcsnak felel meg, hiszen legutóbb 2016 augusztusában járt itt a részvényárfolyam. A befektetői érdeklődés erősödése több aktuális fejleménnyel függ össze. Végh Attila kinevezésének június 21-i bejelentését követően több bejelentést is tett a vállalat. Egyrészt június végén megerősítette, hogy a piacon terjedő információkkal összhangban tárgyalásokat folytat egyes operációinak leválasztásáról. Majd július 11-én bejelentette az idősgondozásra és ellátásukra fókuszáló svéd egészségügyi csoport, a Legevisitten felvásárlását 365 millió svéd korona értékben. Két nappal később pedig megjelent a hír, hogy a Capio igazgatótanácsa elutasította a Ramsay Generale de Santé felvásárlási ajánlatát, amely Franciaországban a vezető klinikai és magánkórház csoportot üzemelteti. Az ajánlattevő akkor 48,5 svéd koronát fizetett volna egy részvényért, ami 16 százalékos prémiumot jelentett az akkori záróárhoz képest. A cég a második negyedéves eredményét múlt héten tette közzé.